Инфекции мочевых путей
И.Г. Березняков
(Харьковская медицинская академия последипломного образования)
Доклад на конференции “Клиническая антибиотикотерапия” (Киев, 5 октября 2000 г.)
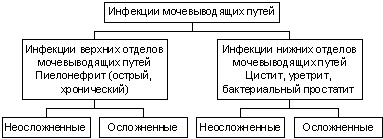
В соответствии с современными представлениями, инфекции мочевых путей (ИМП) подразделяют на группы в зависимости от условий возникновения заболевания, локализации и фона, на котором оно развилось. Если ИМП возникла вне лечебного учреждения, говорят о внебольничной инфекции. В случаях возникновения заболевания в стационаре спустя 48 часов и более после госпитализации пациента, диагностируют внутрибольничную (госпитальную, нозокомиальную) ИМП. По локализации различают инфекции верхних и нижних отделов мочевых путей (схема 1). К первым относятся острый и обострение хронического пиелонефрита, ко вторым – цистит, уретрит, бактериальный простатит. Поскольку уретрит обычно рассматривается в группе заболеваний, передающихся половым путем, а бактериальный простатит – в числе инфекций репродуктивной системы у мужчин, далее речь пойдет главным образом о циститах и пиелонефритах.
Схема 1.
Классификация инфекций мочевых путей

В зависимости от фона, на котором развилось заболевание, различают неосложненные и осложненные ИМП. О неосложненных ИМП говорят в том случае, когда у пациента отсутствуют анатомические и функциональные изменения мочевых путей и серьезные сопутствующие заболевания. Смысловое содержание понятия “осложненные ИМП” остается предметом обсуждения в медицинской печати (панель 1).
Панель 1.
Критерии отнесения инфекций мочевых путей к осложненным
Большинство авторов полагает, что к осложненным ИМП следует относить случаи заболеваний, развившихся на фоне анатомических и функциональных нарушений, а также механических повреждений (травм) мочевых путей, тяжелых сопутствующих заболеваний, инструментальных, прежде всего инвазивных, методов обследования и лечения. К тяжелым сопутствующим заболеваниям относят сахарный диабет, синдром приобретенного иммунодефицита, болезни, протекающие на фоне нейтропении, почечную, печеночную и застойную сердечную недостаточность. Нейтропения может быть одним из симптомов заболевания, либо развиться на фоне лечения, например, цитотоксическими средствами.
Любые ИМП у мужчин принято трактовать как осложненные. Возникновение заболевания в пожилом и старческом возрасте многими авторами также рассматривается как осложняющий фактор.
Присутствие сахарного диабета в перечне осложняющих ИМП факторов обусловлено многими обстоятельствами. Так, это заболевание сопровождается значительными изменениями в состоянии иммунной системы пациента. У женщин сахарный диабет предрасполагает к возникновению бессимптомной бактериурии, у больных обоего пола - к поражению верхних отделов мочевых путей (включая абсцессы почки). Более того, эмфизематозный пиелонефрит встречается только у больных сахарным диабетом. Ключевое значение в постановке этого диагноза имеет обнаружение газа при рентгенографии или компьютерной томографии (панель 2).
Панель 2.
Сахарный диабет и инфекции мочевых путей
Forland M., Thomas V.L., 1985
Частота бессимптомной бактериурии при сахарном диабете у женщин 0-29%. Возможные причины подобных различий:
- необъективность выборки пациентов
- отсутствие раздельной оценки для госпитализированных и амбулаторных больных
- неодинаковая степень тяжести сахарного диабета
Zhanel G.G. et al., 1991
У мужчин бессимптомная бактериурия выявляется в 2% случаев без каких-либо видимых различий частоты у пациентов с сахарным диабетом и без него.
Geerlings S.E., et al., 1999
Дифференциальная диагностика ИМП представлена в табл. 1. Общие симптомы (фебрильная лихорадка, ознобы) и воспалительные изменения в крови (лейкоцитоз) характерны для пиелонефрита и, в меньшей степени, острого простатита. При инфекциях нижних отделов мочевых путей (цистит, негонококковый уретрит) вышеуказанные признаки, напротив, отсутствуют. Дизурические расстройства могут быть при всех перечисленных заболеваниях, но при пиелонефрите они появляются только в случае одновременного поражения нижних отделов мочевых путей. При “изолированном” пиелонефрите такие жалобы не типичны.
Самой распространенной ИМП является цистит. Преобладание женщин среди больных циститом связано с анатомическими особенностями мочевых путей: мочеиспускательный канал у женщин короче, чем у мужчин, и ближе примыкает к заднему проходу и влагалищу – основным источникам бактерий (панель 3). Хотя бы один эпизод цистита в своей жизни переносит почти каждая вторая женщина. Кроме того, как свидетельствуют расчетные данные, у четырех из пяти женщин, перенесших цистит, заболевание рецидивирует в ближайшие 12-18 месяцев.
Панель 3.
Эпидемиология острого цистита
Социально-экономическая значимость цистита обусловлена не только распространенностью заболевания, дезадаптацией в связи с дизурическими симптомами, длительным (в среднем около недели) сохранением жалоб и неспособностью в течение 1-2-х дней посещать работу или учебные заведения. В этом году завершилось фармакоэпидемиологическое исследование “Антибиотики в домашних аптечках”, которое проводилось членами Украинской ассоциации за рациональное использование антибиотиков по протоколу, предоставленному российскими коллегами из Межрегиональной ассоциации по клинической микробиологии и антимикробной химиотерапии. В ходе опроса о причинах приобретения антибиотиков в семьях, где нет медицинских работников, выяснилось, что при возникновении симптомов поражения мочевых путей люди крайне редко обращаются в аптеки. По-видимому, этот факт не столько отражает реальное положение дел, сколько нежелание (неудобство, стеснение) говорить о проблемах, затрагивающих мочеполовую сферу. Можно полагать, что для значительной части наших соотечественников эти темы остаются “запретными”, не подлежащими обсуждению. В условиях, когда больные не обращаются за врачебной помощью и довольствуются самолечением, бесконтрольная и безрецептурная продажа антибиотиков неизбежно будет способствовать увеличению частоты осложненных и хронических форм ИМП.
Основным возбудителем неосложненного острого цистита является кишечная палочка. За ней следуют Staphylococcus saprophyticus и другие микроорганизмы (панель 4).
Панель 4.
Этиология неосложненного острого цистита
Таблица 1.
Диагностика инфекций мочевыводящих путей
Симптомы | Негонококковый уретрит | Острый цистит | Острый простатит | Пиелонефрит |
| Лихорадка > 380 C | 0 | 0 | + | + |
| Ознобы | 0 | 0 | +/- | + |
| Дизурия | + | + | + | +/- |
| Боли в пояснице | 0 | 0 | +/- | + |
| Боли внизу живота | 0 | +/- | + | 0 |
| Выделения из уретры | + | 0 | +/- | 0 |
| Лейкоцитоз | 0 | 0 | + | + |
| Лейкоцитурия | +* | + | +** | + |
| Гематурия | 0 | +/- | + | +/- |
| Циоиндрурия | 0 | 0 | 0 | +/- |
| Бактериурия | +/-* (> 102) | +/- (102 и выше) | +/-** (102 и выше) | + (104 и выше) |
Примечание: * - преимущественно в первой порции при трехстаканной пробе; ** - в первой и среедней порциях при трехстаканной пробе (Яковлев С.В., 2000)
В большинстве случаев при остром цистите нет необходимости в проведении бактериологического исследования мочи для обоснования антибактериальной терапии, которую назначают эмпирически. Успех или неудача лечения во многом зависят от адекватности выбора антибиотика. Во-первых, спектр действия препарата должен охватывать наиболее вероятных возбудителей заболевания. Во-вторых, устойчивость (резистентность) предполагаемых возбудителей к данному антибиотику должна быть очень низкой. В настоящее время мы не располагаем надежными отечественными данными о резистентности к антибиотикам уропатогенных штаммов кишечной палочки, выделенных у больных внегоспитальными ИМП. В этой связи наибольшую пользу может принести анализ соответствующих данных, полученных в России – в силу сходства традиций назначения антибиотиков, общности “мифов” в области антибактериальной терапии и т.д. В 1998 г. в Москве, Смоленске и Новосибирске было проведено многоцентровое исследование по определению чувствительности E.coli к антибиотикам (таблица 2). В исследование включали женщин с острым и рецидивирующим циститом, находившихся на амбулаторном лечении. Основные результаты можно коротко изложить так:
Таблица 2.
Резистентность к антибиотикам уропатогенных штаммов E.coli, выделенных в России в 1998 г.
Антибактериальный препарат | Резистентность, % |
| Нитроксолин | 94,1 |
| Ампициллин | 33,3 |
| Ко-тримоксазол | 18,4 |
| Гентамицин | 5,9 |
| Налидиксовая кислота | 5,5 |
| Нитрофурантоин | 2,9 |
| Норфлоксацин | 2,6 |
| Ципрофлоксацин | 2,6 |
(Страчунский Л.С., 1999)
Сходные результаты были получены в крупном исследовании на другом конце Европы – во Франции. В многоцентровое исследование, проводившееся в декабре 1996 – марте 1997 гг., включали амбулаторных больных с неосложненными и осложненными ИМП. Всего обследовано 1167 человек: женщин – 894 (77%), мужчин – 242 (21%), пол неизвестен – 31 (2%). Возраст больных колебался от 18 до 98 лет, 36,6% пациентов были старше 65 лет. Полученные результаты опубликованы в этом году (таблица 3).
Более 40% штаммов кишечной палочки оказались устойчивыми к амоксициллину, более 20% - к ко-тримоксазолу. Наибольшую чувствительность E.coli проявляли к цефалоспоринам III поколения, аминогликозидам, фторхинолонам. Другие частые возбудители ИМП из числа грамотрицательных бактерий (P.mirabilis, Klebsiella spp.) также сохраняли высокую чувствительность к цефалоспоринам III поколения, аминогликозидам и
Таблица 3.
Чувствительность к антибиотикам возбудителей внебольничных инфекций мочевыводящих путей (диско-диффузионный метод)
| E.coli (n= 865) | P.mirabilis (n=68) | Klebsiella spp. (n= 40) | S.aureus (n=16) | Другие стафилококки (n=25) | Стрептококки группы B (n=25) | Энтерококки и стрептококки группы D (n=63) | |
| Амоксициллин | 58,7% | 72 | 0 | 100 | 93,6 | ||
| Амоксициллин + клавуланат | 63,3% | 82,3 | 87,5 | 47 | 62,5 | ||
| Цефуроксим | 77,6% | 97 | 77,5 | ||||
| Цефиксим | 83,6 | 100 | 95 | ||||
| Цефотаксим | 99,8 | 98,5 | 97,5 | 47 | 62,5 | 96 | |
| Цефтазидим | 99 | 98,5 | 95 | ||||
| Налидиксовая кислота | 91,9 | 70,6 | 85 | ||||
| Норфлоксацин | 96,6 | 91,1 | 90 | ||||
| Офлоксацин | 96,3 | 88,2 | 90 | 23,5 | 58,3 | 16 | 11,1 |
| Ципрофлоксацин | 98,3 | 91,1 | 97,5 | ||||
| Ко-тримоксазол | 78,2 | 83,8 | 87,5 | 100 | 88 | ||
| Гентамицин | 98,4 | 97 | 100 | 88,2 | 87,5 | 17,5 | |
| Оксациллин | 47 | 62,5 | 4 | 6,3 |
(Goldstein F.W., 2000)
фторхинолонам. Из грамположительных возбудителей ИМП наибольшая чувствительность стафилококков установлена по отношению к ко-тримоксазолу, стрептококков групп B и D, а также энтерококков – по отношению к амоксициллину.
Авторы исследования подчеркнули, что полученные данные отражают не столько этиологическую структуру внебольничных ИМП, сколько характеризуют больных с инфекциями, при которых лечащие врачи нуждались в помощи лаборатории (например, при тяжелом течении заболевания, либо отсутствии эффекта от терапии).
В обсуждаемой работе содержится еще несколько важных наблюдений (панель 5). Так, у больных с анамнестическими указаниями на предшествующую госпитализацию и/или прием антибиотиков за несколько месяцев до включения в исследование, частота выделения и чувствительность кишечной палочки к аминопенициллинам (включая ингибиторозащищенные) и ряду других антибиотиков были ниже, чем у больных без указанных факторов риска.
Обращает на себя внимание факт обнаружения во внебольничной среде бактерий, вырабатывающих ESBL (extended spectrum beta-lactamase), – бета-лактамазы расширенного спектра действия, а также метициллиноустойчивых золотистых стафилококков (MRSA). “Выход” подобных микроорганизмов за пределы стационаров свидетельствует о необходимости мониторирования антибиотикорезистентности при внебольничных ИМП.
Авторы подтвердили опубликованные ранее данные о значительном снижении чувствительности кишечной палочки к амоксициллин/клавуланату при внебольничных ИМП во Франции в 90-ые гг. Подтвердилась и информация о том, что предшествующая госпитализация сочетается со значительным увеличением выделения энтерококков и неферментирующих бактерий, которые чаще встречаются в больницах, чем за их пределами..
Панель 5.
Инфекции мочевых путей: возбудители и антибиотики
(Goldstein F.W. et al., 2000)
(De Mouy D. et al., 1995)
(Winstanley T.G. et al. 1997)
Таким образом, во Франции, как и в России, проблема распространения устойчивости кишечной палочки к аминопенициллинам и ко-тримоксазолу стоит достаточно остро.
В 1999 г. Американское общество инфекционных болезней проанализировало 80 рандомизированных исследований, посвященных лечению острого неосложненного цистита и острого пиелонефрита, и опубликовало собственные рекомендации по антибактериальной терапии этих заболеваний. Данный анализ представляет интерес как с точки зрения сравнительной оценки режимов лечения разной продолжительности (от 1-3-х до 7-10 дней при цистите и от 2 до 6 недель при пиелонефрите), так и сравнения эффективности терапии различными классами антимикробных препаратов.
При сравнении однократного приема и 7-10-дневного курса лечения неосложненного цистита ко-тримоксазолом оказалось, что при более длительном лечении эрадикация (уничтожение) возбудителей достоверно выше (таблица 4). Однако нежелательные явления при терапии одной дозой встречались значительно реже.
Таблица 4.
Мета-анализ исследований эффективности ко-тримоксазола при остром цистите
Непродолжительнаятерапия | Длительная терапия | р | ||||
число наблюдений | % | число наблюдений | % | |||
| Однократно или 7-10 дней | ||||||
эрадикация | 416/480 | 87 | 438/466 | 94 | 0,014 | |
рецидив | 61/353 | 17 | 47/360 | 13 | нд | |
нежелательные явления | 46/430 | 11 | 121/432 | 28 | < 0,001 | |
| 3 дня или 7-10 дней | ||||||
эрадикация | 161/174 | 93 | 166/176 | 94 | нд | |
рецидив | 34/176 | 19 | 21/175 | 12 | 0,053 | |
нежелательные явления | 52/297 | 18 | 88/298 | 30 | 0,057 | |
Warren J. et al., 1999
В то же время, 3-дневная терапия ко-тримоксазолом не уступала более длительному лечению по частоте эрадикации возбудителей. Следует подчеркнуть, что более короткий курс терапии ассоциировался с тенденцией к более частому рецидивированию заболевания, но сопровождался меньшей частотой нежелательных явлений (побочных эффектов лекарственной терапии), впрочем, также не достигшей статистически значимой разницы.
Сходные результаты получены и при сравнении эффективности однократного приема фторхинолонов с более длительной терапией (таблица 5). Однократный прием норфлоксацина и ципрофлоксацина уступал по частоте эрадикации возбудителей соответственно 3-7-дневной и недельной терапии этими препаратами. Более того, частота рецидивов цистита при однократном приеме норфлоксацина оказалась достоверно выше, чем при более длительном приеме. Напротив, при сравнении 3-дневного лечения фторхинолонами с 5-7-дневным приемом выяснилось, что частота эрадикации возбудителей и возникновения нежелательных явлений статистически не различаются. При лечении норфлоксацином более короткий режим терапии сопровождался увеличением частоты рецидивов, а при лечении ципрофлоксацином – нет.
Таблица 5.
Мета-анализ исследований эффективности фторхинолонов при остром цистите
Непродолжительная терапия | Длительная терапия | р | |||
число наблюдений | % | число наблюдений | % | ||
| Норфлоксацин однократно или 3-7 дней | |||||
| эрадикация | 107/130 | 82 | 127/133 | 95 | < 0,001 |
| рецидив | 36/127 | 28 | 18/130 | 14 | 0,007 |
| нежелательные явления | 29/169 | 17 | 45/157 | 29 | нд |
| Ципрофлоксацин однократно или 7 дней | |||||
| эрадикация | 95/107 | 89 | 102/103 | 99 | 0,001 |
| рецидив | 7/87 | 8 | 6/95 | 6 | нд |
| нежелательные явления | 25/145 | 17 | 16/146 | 11 | нд |
| Норфлоксацин 3 или 7 дней | |||||
| эрадикация | 346/356 | 97 | 331/337 | 98 | нд |
| рецидив | 57/357 | 16 | 29/343 | 8 | 0,018 |
| нежелательные явления | 74/436 | 17 | 80/437 | 18 | нд |
| Ципрофлоксацин 3 или 5-7 дней | |||||
| эрадикация | 340/359 | 95 | 241/255 | 95 | нд |
| рецидив | 40/289 | 14 | 38/206 | 18 | нд |
| нежелательные явления | 119/515 | 23 | 62/362 | 17 | нд |
Warren J. et al., 1999
При сравнении эффективности лечения циститов офлоксацином и ко-тримоксазолом (длительность терапии не менее 3-х дней), ципрофлоксацином (3 дня) и норфлоксацином (7 дней), ломефлоксаццином и норфлоксацином (в обоих случаях длительность лечения составляла 3-7 дней), достоверных различий в частоте эрадикации, рецидивов и нежелательных явлений выявлено не было. Однако следует отметить, что при лечении ломефлоксацином чаще, чем при терапии норфлоксацином, регистрировались побочные эффекты антибактериальной терапии (таблица 6).
Таблица 6.
Сравнительные исследования антибактериальных средств при остром цистите
Офлоксацин 3 дня и > | Ко-тримоксазол 3 дня и > | р | |||
число наблюдений | % | число наблюдений | % | ||
| эрадикация | 241/253 | 95 | 183/191 | 96 | нд |
| рецидив | 18/240 | 8 | 16/184 | 9 | нд |
| нежелательные явления | 65/277 | 23 | 55/221 | 25 | нд |
| Ципрофлоксацин 3 дня | Норфлоксацин 7 дней | ||||
число наблюдений | % | число наблюдений | % | ||
| эрадикация | 142/149 | 95 | 135/141 | 96 | нд |
| рецидив | 19/126 | 15 | 13/112 | 12 | нд |
| нежелательные явления | 45/211 | 21 | 37/213 | 17 | нд |
| Ломефлоксацин 3-7 дней | Норфлоксацин 3-7 дней | ||||
число наблюдений | % | число наблюдений | % | ||
| эрадикация | 251/256 | 98 | 241/248 | 97 | нд |
| рецидив | 36/254 | 14 | 32/251 | 13 | нд |
| нежелательные явления | 113/319 | 35 | 72/303 | 24 | < 0,001 |
Warren J. et al., 1999
Однократный прием бета-лактамных антибиотиков по частоте эрадикации уступает более длительным курсам лечения этими же препаратами (3 дня и более), хотя сопровождается меньшей частотой развития нежелательных явлений (таблица 7). Обращает на себя внимание более низкая частота эрадикации возбудителей, чем при использовании фторхинолонов или ко-тримоксазола. Трехдневные курсы лечения по крайней мере некоторыми бета-лактамами (например, амоксициллином) уступают по частоте эрадикации трехдневному приему триметоприма в комбинации с сульфаниламидом.
Таблица 7.
Мета-анализ сравнительных исследований бета-лактамов при остром цистите
Различные, однократно | Различные, 3 дня и более | р | |||
число наблюдений | % | число наблюдений | % | ||
| эрадикация | 225/293 | 77 | 227/264 | 86 | 0,004 |
| рецидив | 28/147 | 19 | 14/119 | 12 | нд |
| нежелательные явления | 25/271 | 9 | 44/253 | 17 | 0,024 |
| Цефадроксил 3 дня | Ко-тримоксазол 3 дня | p | |||
число наблюдений | % | число наблюдений | % | ||
| эрадикация | 37/37 | 100 | 39/40 | 98 | нд |
| рецидив | 11/32 | 34 | 6/39 | 15 | 0,063 |
| нежелательные явления | 12/40 | 30 | 16/46 | 35 | нд |
| Амоксициллин 3 дня | Триметоприм/сульфадиазин 3 дня | p | |||
число наблюдений | % | число наблюдений | % | ||
| эрадикация | 59/67 | 88 | 76/76 | 100 | 0,004 |
| рецидив | 19/64 | 30 | 13/75 | 17 | 0,085 |
| нежелательные явления | 16/107 | 15 | 9/107 | 8 | нд |
Warren J. et al., 1999
Таким образом, при цистите однократный прием ко-тримоксазола, фторхинолонов и бета-лактамов (а это – основные антимикробные препараты для лечения данного заболевания) уступает по эффективности более длительным курсам терапии. Напротив, 3-дневные курсы лечения ко-тримоксазолом и фторхинолонами сопоставимы по эффективности с более длительным приемом тех же препаратов, хотя и сопровождаются повышением частоты рецидивов (панель 6). Складывается впечатление, что применение ципрофлоксацина несколько препочтительнее, чем норфлоксацина. Во-первых, чувствительность основных возбудителей ИМП к ципрофлосацину несколько выше. Во-вторых, 3-дневный курс терапии норфлоксацином по сравнению с 7-дневным сопровождается большей частотой рецидивов, а при сравнении сходных режимов применения ципрофлоксацина различий в частоте рецидивирования цистита выявлено не было.
Панель 6.
Выводы по лечению острого неосложненного цистита
(Warren J. et al., 1999)
(Лопаткин Н.А. с соавт., 1999)
Следующий важный вывод касается меньшей эффективности бета-лактамов по сравнению с ко-тримоксазолом и фторхинолонами. Это связывают с быстрым снижением концентрации бета-лактамов в моче и неспособностью данного класса антибиотиков обеспечить эффективную эрадикацию грамотрицательных бактерий из микрофлоры влагалища и толстой кишки, что может предрасполагать к рецидивам цистита.
В ряде исследований была продемонстрирована тенденция к снижению частоты эрадикации возбудителей у пожилых женщин. Кроме того, 3-дневные курсы лечения циститов, вызванных S.saprophyticus, уступали по эффективности более длительной терапии (особенно фторхинолонами). В подобных случаях целесообразно проводить более длительную терапию. 7-дневные курсы антибактериальной терапии рекомендуются также при беременности, остром цистите у мужчин, длительности сохранения симптомов более 7 дней, рецидиве инфекции, использовании противозачаточных диафрагм и спермицидов, сахарном диабете.
Острый цистит относится к числу часто рецидивирующих заболеваний. Так, частота рецидивирования после первого эпизода цистита превшает 50%, причем в подавляющем большинстве случаев рецидивы обусловлены реинфекцией. Особенностью ведения больных с часто рецидивирующим циститом (более 2 обострений в течение 6 мес. или более 3 обострений в течение года) является профилактический прием медикаментов (панель 7). Из четырех рекомендуемых режимов профилактики три связаны с приемом антибиотиков, а один – с заместительной гормональной терапии. В последнем случае речь идет о женщинах в постменопаузальном периоде. Показано, что периуретральное и интравагинальное применение гормональных кремов, содержащих эстрогены (0,5 мг/г) каждую ночь в течение 2 недель, затем – 2 раза в неделю в течение 8 месяцев, превосходит по эффективности профилактический прием антибиотиков.
Панель 7.
Рецидивирующий острый цистит
Matthew E., Gorbach S.L., 1995
Схемы профилактики рецидивов цистита
Naber K.G., 1998
Среди схем антибактериальной профилактики цистита чаще других используется прием низких доз антибактериальных средств однократно на ночь. Если рецидивы цистита у молодых, сексуально активных женщин возникают после полового акта, рекомендуется профилактический однократный прием антибиотика после коитуса. При редких обострениях цистита и невозможности своевременного обращения за медицинской помощью можно рекомендовать самостоятельный прием антимикробного препарата при появлении клинической симптоматики. В подобных случаях для подтверждения элиминации возбудителя показано бактериологическое исследование мочи через 1 – 2 недели после приема препарата.
В этом году были опубликованы предварительные фармакоэпидемиологического исследования “Антибиотики в домашних аптечках”, проводившегося в России и Украине по одному протоколу. Следует отметить, что российские данные нельзя напрямую сравнивать с украинскими. Дело в том, что на Украине исследование проводилось в городах с населением в несколько десятков или сотен тысяч человек, а в России в исследование были включены несколько городов, насчитывающих миллионы жителей.
В России ко-тримоксазол и ампициллин встречались в домашних аптечках чаще других антибактериальных средств. У нас самым распространенным антибиотиком оказался ампициллин, за ним следовали хлорамфеникол и ко-тримоксазол (таблица 8). Долгие годы ампициллин и ко-тримоксазол широко использовались в антибактериальной терапии инфекций органов дыхания и ИМП. В настоящее время подобная практика исчерпала себя, прежде всего, вследствие широкого распространения резистентности к этим препаратам среди основных возбудителей указанных инфекций. Следует предостеречь от использования аминопенициллинов и ко-тримоксазола не только в качестве средств первого ряда в лечении неосложненного цистита, но и как препаратов для самостоятельной антибактериальной профилактики.
Таблица 8.
Антибиотики в домашних аптечках
Показатель | Украина* | Россия** |
| Немедицинские семьи, имеющие антибактериальные препараты в домашних аптечках | 76,1% | 80,5% |
| Антибиотики с истекшим сроком годности (в % от общего количества) | 17,8 | 14,6 |
| Самые частые антибактериальные средства в домашних аптечках (в % от общего количества семей) | ||
| Ампициллин | 24,3% | 31,9 |
| Хлорамфеникол | 19,3 | 26,2 |
| Ко-тримоксазол | 17,6 | 40 |
| Эритромицин | 13,3 | 19,5 |
| Тетрациклин | 11 | 18,6 |
Примечания: * - обработано 276 анкет, присланных из областных (Ровно, Полтава) и районных центров Донецкой (Артемовск, Славянск, Ясиноватая, Красный Лиман), Харьковской (Купянск) и Киевской (Фастов) областей
Березняков И.Г., Обухова О.С., 2000
** - обработано не менее 800 анкет (Смоленск, Новосибирск, Нижний Новгород, Екатеринбург, Москва, Волгоград, Тюмень, Брянск)
Андреева И.В. с соавт., 2000
Пиелонефрит остается самым частым заболеванием почек во всех возрастных группах. В детском, молодом и зрелом возрасте пиелонефритом чаще болеют женщины, в пожилом – мужчины. Этиология заболевания во многом определяется условиями его возникновения (вне больницы или в стационаре) и характером течения (острое, хроническое). Как и при цистите, среди возбудителей пиелонефрита преобладает кишечная палочка (таблица 9). Следует подчеркнуть, что у стационарных больных доля E.coli в этиологии заболевания сокращается. При этом значительно увеличивается число случаев пиелонефрита, вызванных энтерококками, а также рядом грамотрицательных микроорганизмов (синегнойная палочка, клебсиелла, энтеробактер и другие).
Таблица 9.
Этиология пиелонефрита
Микроорганизмы | Амбулаторные больные | Стационарные больные | ||
Острая инфекция | Хроническая инфекция | Острая инфекция | Хроническая инфекция | |
| E.coli | 90 | 75 | 42 | 24 |
| Proteus spp. | 5 | 8 | 6 | 5 |
| Klebsiella/ Enterobacter | < 1 | 6 | 15 | 16 |
| Enterococcus spp. | < 1 | 3 | 15 | 23 |
| Staphylococcus spp. | < 1 | 3 | 7 | 5 |
| Streptococcus spp. | 2 | < 1 | < 1 | < 1 |
| P.aeruginosa | < 1 | < 1 | 7 | 17 |
| Другие грамотрицательные | 3 | 5 | 8 | 10 |
Примечание: примерно в 20% случаев наблюдаются микробные ассоциации, особенно у больных в стационаре и с постоянным катетером
(Яковлев С.В., 2000)
Эмпирическая терапия пиелонефрита зависит от того, где именно будет лечиться больной: амбулаторно или в стационаре (таблица 10). Вопрос о целесообразности антибактериальной терапии обострений хронического пиелонефрита до сих пор остается дискуссионным. Нарастание степени бактериурии, выделение диагностически значимых количеств микробов-возбудителей из мочи на фоне соответствующих клинических проявлений (лихорадка, ознобы, боли в области поясницы), думается, могут служить достаточным основанием для назначения антимикробных средств.
У больных с нетяжелым острым или обострением хронического пиелонефрита лечение можно проводить вне стационара. Антимикробный препарат целесообразно назначать внутрь. В качестве препаратов выбора могут использоваться бета-лактамы (защищенные аминопенициллины или пероральные цефалоспорины II-III поколения), фторхинолоны, ко-тримоксазол.
Если больной госпитализируется в отделение общего профиля, проводится ступенчатая терапия. Вначале антибиотик вводитя парентерально – в течение 3-5 дней (до нормализации температуры тела). Затем лечение продолжается антибиотиком для перорального применения. Препаратами выбора являются фторхинолоны (предпочтительны те из них, которые имеют лекарственные формы для парентерального и перорального применения), аминогликозиды и цефалоспорины III поколения.
При нозокомиальных пиелонефритах и при госпитализации пациента в отделения реанимации и интенсивной терапии значительно возрастает опасность инфицирования синегнойной палочкой. Поэтому средствами выбора в терапии таких больных являются карбапенемы (имипенем, меропенем), антипсевдомонадные цефалоспорины III поколения (цефтазидим, цефоперазон), фторхинолоны. Учитывая высокую частоту бактериемии и труднопредсказуемый характер чувствительности к антибиотикам возбудителей госпитальных инфекций, обязательно следует проводить посевы мочи и крови до начала и на фоне терапии.
Каковы же выводы по лечению острого пиелонефрита? Прежде всего, не следует использовать аминопенициллины, цефалоспорины I поколения и нитроксолин, поскольку резистентность E.coli (основного возбудителя заболевания) к этим препаратам превышает 20% (панель 8). Не рекомендуется применение и некоторых других антибактериальных средств: тетрациклинов, хлорамфеникола, нитрофурантоина, нефторированных хинолонов (например, налидиксовой кислоты). Концентрации этих препаратов в крови или почечной ткани обычно ниже значений минимальных подавляющих концентраций (МПК) основных возбудителей заболевания.
Таблица 10.
Эмпирическая антибактериальная терапия пиелонефрита
Пиелонефрит | Рекомендуемый режим терапии | Примечания |
| Острый или обострение хронического – вне стационара | Амоксициллин/клавуланат Цефуроксим аксетил Цефтибутен Фторхинолон: норфлоксацин, ципрофлоксацин, офлоксацин, ломефлоксацин, пефлоксацин Ко-тримоксазол | Целесообразно назначение препарата внутрь. Длительность лечения: острый пиелонефрит – 10-14 дней, обострение хронического – 14-21 день. При персистировании возбудителя в конце лечения целесообразно продлить курс терапии на 2 недели. |
| Госпитальный – отделение общего профиля | Фторхинолон внутривенно и внутрь (ципрофлоксацин, офлоксацин, пефлоксацин) Гентамицин Цефалоспорин III поколения: цефотаксим, цефтриаксон, цефтазидим, цефоперазон | Длительность лечения – 10-21 день. Обязательны посевы мочи до и на фоне терапии. Парентеральное введение антибиотика в течение 3-5 дней до нормализации температуры тела, далее продолжение лечения внутрь. |
| Госпитальный – отделения реанимации и интенсивной терапии | Антипсевдомонадные цефалоспорины III поколения: цефтазидим, цефоперазон Фторхинолоны внутривенно (ципрофлоксацин, офлоксацин, пефлоксацин) Карбапенемы: имипенем, меропенем | Длительность лечения 7-14 дней. Обязательны посевы мочи и крови до и на фоне терапии. |
Яковлев С.В., 2000
Панель 8.
Выводы по лечению пиелонефрита
Яковлев С.В., 2000
Warren J. et al., 1999
Naber K.G., 1998
Американское общество инфекционных болезней, проанализировав результаты рандомизированных исследований по лечению неосложненного острого пиелонефрита, пришло к заключению, что эффективность 2-недельных курсов антибиотикотерапии у большинства женщин сопоставима с результатами 6-недельных курсов. В то же время, в ряде случаев может потребоваться более длительный прием антибактериальных средств. Например, при выявлении очагов воспаления и абсцессов при компьютерной (либо магнитно-резонансной) томографии лечение продлевается до 4 – 6 – 8 недель.
Ниже суммированы некоторые клинически важные факты о кишечной палочке – основном возбудителе ИМП (панель 9). Она обладает высокой природной чувствительностью к подавляющему большинству бета-лактамных антибиотиков, за исключением природных (бензилпенициллин, феноксиметилпенициллин) и пенициллиназоустойчивых (оксациллин) пенициллинов. Основным механизмом устойчивости к бета-лактамам является выработка ферментов, разрушающих эти антибиотики. Особую опасность представляют так называемые бета-лактамазы расширенного спектра действия (ESBL). Появление их связывают с чрезмерным увлечением цефалоспоринами III поколения. До недавнего времени эти бета-лактамазы встречались только в стационарах. Однако, как свидетельствуют результаты уже упоминавшегося исследования Goldstein F.W. et al. (2000), микроорганизмы, вырабатывающие ESBL (в том числе кишечные палочки) “вышли” за пределы больниц.
Панель 9.
Esherichia coli – основной возбудитель инфекций мочевых путей
- Основной: выработка плазмидных бета-лактамаз широкого спектра (TEM-1, TEM-2, SHV-1). Эффективно подавляются известными ингибиторами.
- Несколько реже встречается продукция ESBL (extended spectrum beta-lactamase). Подавляющее большинство из них являются производными ферментов TEM-1, TEM-2, SHV-1.
Livermore D.M., 1995
Сидоренко С.В. с соавт., 1999
Сидоренко С.В. с соавт., 1999
Как свидетельствуют результаты исследования “Micromax” (1999), вероятная продукция ESBL между отдельными учреждениями в России колеблется от 8 до 48%. В соответствии с рекомендациями Национального комитета по клиническим и лабораторным стандартам США (NCCLS) как подозрительные на продукцию ESBL рассматривали штаммы E.coli и Klebsiella spp, в отношении которых МПК хотя бы одного из цефалоспоринов III поколения (цефтазидим или цефтриаксон) составляла 2,0 мкг/мл или более. В Латинской Америке, по данным исследования SENTRY, частота вероятной продукции ESBL (на основании критериев NCCLS) составляет 28%.
Возвращаясь к исследованию “Micromax”, следует добавить, что все штаммы E.coli – возбудители госпитальных инфекций в отделениях интенсивной терапии – сохраняют на сегодняшний день чувствительность к имипенему. Напротив, чувствительность к ципрофлоксацину колеблется от 62% в Екатеринбурге до 100% в Смоленске (в среднем по России – 88%). Поэтому средством выбора для эмпирической терапии госпитальных инфекций, вызванных кишечной палочкой, является имипенем. Ципрофлоксацин может использоваться только в случае чувствительности к нему возбудителя, а цефалоспорин III поколения – в отсутствие подозрения на выработку ESBL.
Существует несколько типов неадекватного применения антибиотиков. Некторые из них можно проиллюстрировать на примере наиболее часто встречающихся ошибок в лечении ИМП (панель 10). Цефалоспорины I поколения не проявляют достаточной активности в отношении грамотрицательных микроорганизмов – основных возбудителей ИМП. Нитрофураны (нитрофурантоин), “старые” хинолоны (пипемидовая кислота), производные 8-оксихинолина (нитроксолин) не создают терапевтических концентраций в паренхиме почек и, следовательно, не должны использоваться в лечении пиелонефрита. При беременности противопоказаны фторхинолоны.
Панель 10..
Типы неадекватного применения антибиотиков:
Carrie A., Zhannel G., 1999
Примеры неадекватного применения антибиотиков при лечении инфекций мочевых путей
Назначение | Комментарий |
По выбору препарата | |
| Цефалоспорины I поколения | Недостаточно высокая активность в отношении грамотрицательной флоры |
| Применение фторхинолонов при беременности | Противопоказаны (риск поражения соединительной ткани у плода) |
| Назначение при пиелонефрите нитроксолина, нитрофурантоина, пипемидовой кислоты | Не создают терапевтических концентраций в паренхиме почек |
По способу введения | |
| Парентеральное введение в амбулаторных условиях | Пероральные антибиотики не уступают по эффективности парентеральным препаратам |
По кратности введения | |
| Назначение аминогликозидов 3 раза в сутки | Однократное введение всей суточной дозы не уступает по эффективности и безопасности |
По длительности терапии | |
| Длительные курсы антибиотикотерапии при остром цистите | Эффективность лечения существенно не изменяется, но возрастает риск нежелательных реакций |
| 1-3-дневные курсы терапии острого цистита при наличии факторов риска | Минимальная длительность лечения – 7 дней |
Лопаткин Н.А. с соавт.,. 1999; Лоран О.Б., Рафальский В.В., 2000
Распространенной ошибкой является и парентеральное применение антибиотиков в амбулаторных условиях. Во многом это связано с укоренившимся в общественном сознании мифом, что только парентеральное введение медикаментов является настоящим лечением. Скептическое отношение к “таблеткам” в наши дни не имеет под собой никаких оснований, поскольку современные пероральные антибиотики не уступают по эффективности парентеральным препаратам.
Традиционное назначение аминогликозидов 3 раза в сутки не превосходит по эффективности и безопасности однократное введение всей суточной дозы, однако обходится дороже (с учетом расходных материалов, стоимости труда медперсонала и т.д.). Неоправданы длительные курсы антибиотикотерапии при остром неосложненном цистите, равно как и краткие (1-3-дневные) курсы лечения острого цистита при наличии факторов риска.
Помимо перечисленных, встречаются и другие примеры неадекватного применения антибиотиков. Например, когда в микробиологической лаборатории из мочи высеваются дифтероиды (в частности, Corynebacterium xerosis) или лактобациллы. Последующее определение чувствительности данных микроорганизмов к антибиотикам и доведение этих сведений до врачей может стать причиной неправильного выбора антибактериального средства. Дело в том, что дифтероиды и лактобациллы не вызывают ИМП. Обнаружение этих микробов свидетельствует только о том, что моча собрана с нарушениями требований, загрязнена и исследование следует повторить.
В таблице 11 представлены дозы антибактериальных средств для лечения ИМП. Хотелось бы еще раз обратить внимание на дозирование аминогликозидов. Гентамицин, тобрамицин и нетилмицин назначаются по 3-5 мг/кг/сутки за 1 введение, амикацин – по 15 мг/кг/сутки за 1 введение.
В исследовании Raz R. et al., опубликованном в 2000 г., сравнивались результаты перорального лечения осложненных инфекций нижних отделов мочевых путей у женщин офлоксацином по 200 мг 2 раза в сутки и ципрофлоксацином по 250 мг 2 раза в сутки. Продемонстрирована равная эффективность обоих режимов терапии.
Препаратами выбора для антибактериальной профилактики ИМП (таблица 12) являются ко-тримоксазол и нитрофурантоин. Оба они назначаются однократно на ночь в низких дозах. Возможными альтернативами могут быть фторхинолоны и пероральные цефалоспорины (цефалексин, цефаклор). И в этом случае соблюдается правило: препараты назначаются однократно на ночь в низких дозах.
На сегодняшний день в нашем арсенале достаточно эффективных средств для успешной антибактериальной терапии и профилактики ИМП. От того, насколько разумно мы ими воспользуемся, зависит здоровье и ныне живущих людей, и последующих поколений.
Таблица 11.
Дозы антибактериальных средств для лечения инфекций мочевых путей у взрослых (1)
Антибиотик | Доза | |
| внутрь | парентерально | |
Аминопенициллины | ||
| Амоксициллин | 0,25-0,5 г 3 раза в сутки | |
| Ампициллин | 0,25-0,5 г 4 раза в сутки | 0,5-1,0 г 4 раза в сутки |
| Амоксициллин + клавуланат | 0,375-0,625 г 3 раза в сутки | 1,2 г 3-4 раза в сутки |
| Ампициллин + сульбактам | 1,5-3,0 г 4 раза в сутки | |
Цефалоспорины | ||
| Цефаклор | 0,25-0,5 г 3 раза в сутки | |
| Цефуроксим | 0,25-0,5 г 2 раза в сутки | 0,75-1,5 г 3 раза в сутки |
| Цефиксим | 0,2-0,4 г 1-2 раза в сутки | |
| Цефтибутен | 0,4 г 1 раз в сутки | |
| Цефоперазон | 2 г 2-3 раза в сутки | |
| Цефтриаксон | 1-2 г 1 раз в сутки | |
Аминогликозиды | ||
| Гентамицин, тобрамицин, нетилмицин | 3-5 мг/кг/сутки за 1 введение | |
| Амикацин | 15 мг/кг/сутки за 1 введение | |
Фторхинолоны | ||
| Норфлоксацин | 0,4 г 2 раза в сутки | |
| Офлоксацин | 0,2-0,4 г 2 раза в сутки | 0,2-0,4 г 2 раза в сутки |
| Пефлоксацин | 0,4 г 2 раза в сутки | 0,4 г 2 раза в сутки |
| Ципрофлоксацин | 0,25-0,5 г 2 раза в сутки | 0,2-0,4 г 2 раза в сутки |
Карбапенемы | ||
| Имипенем | 0,5 г 3-4 раза в сутки | |
| Меропенем | 0,5 г 3-4 раза в сутки | |
Препараты разных групп | ||
| Ко-тримоксазол | 0,96 г 2 раза в сутки | 0,96 г 2-3 раза в сутки |
| Нитрофурантоин | 0,1 г 4 раза в сутки | |
Таблица 12.
Дозы антибактериальных средств для профилактики инфекций мочевых путей (1 раз в сутки внутрь, на ночь)
Антибактериальный препарат | Доза |
Препараты выбора | |
| Ко-тримоксазол | 0,24 г |
| Нитрофурантоин | 0,05 г |
Альтернативные препараты | |
| Норфлокспцин | 0,2 г |
| Офлоксацин | 0,1 г |
| Пефлоксацин | 0,2 г |
| Ципрофлоксацин | 0,1 г |
| Цефалексин | 0,25 г |
| Цефа
| |